
▲이대목동병원 박준범교수
Practical
Consideration for Improving AF Patients care with NOACs
연자 : 이대목동병원 박준범 교수
금일 좌담회에서 말씀드릴
주제는 심방세동 환자에서의 뇌졸중 예방이다. 뇌졸중 예방을 위해 의료진이 할 수 있는 유일한 방법이
바로 항응고 요법인데, 2015년부터 NOAC (non–vitamin
K antagonist oral anticoagulant)의 보험급여가 적용되기 시작하면서 임상에서 많이 활용되고 있다.
Practical
guidelines in patients with atrial fibrillation
심방세동 환자에서 뇌졸중
예방을 위한 항응고 요법과 관련된 최신 가이드라인은 기존 가이드라인과 큰 차이를 보이지 않으며, CHA2DS2-VASc
score에 따라 항응고 요법을 진행하도록 권고하고 있다.
1) 2018 KHRS guideline
2018년 대한부정맥학회(Korean Heart Rhythm Society, KHRS)에서 1년
동안 학회 차원에서 준비하여 심방세동 치료 가이드라인을 편찬했다. 가이드라인에서는 심방세동의 진단, 카테터 절제술을 포함한 치료 등에 대해 다루고 있으며, 심방세동
환자의 통합적 관리 지침 파트에서는 심방세동 자체의 약물 치료, 시술적 치료뿐만 아니라 최근 이슈가
되고 있는 비만, 고혈압, 당뇨병의 조절과 수면 무호흡증
환자에서의 심방세동 발생 빈도를 고려하여 이에 대해서도 언급하고 있다.
개인적으로 2018년까지는 뇌졸중에 집중해서 치료를 해왔는데, 최근에는 젊은 연령층에서도
건강검진 후 심방세동이 발견되는 경우가 있어 통합적 관리의 중요성을 알 수 있다. 젊은 연령층의 경우
고혈압, 당뇨병, 비만 등의 위험인자가 없고 운동도 병행하지만
30대 후반-40대에서 만성 심방세동이 발견되기도 한다. 이러한 환자에서는 수면 무호흡증을 동반한 경우가 굉장히 많은 것을 확인할 수 있었고, 2015년 N Engl J Med 지에 수면 무호흡증이 심방세동을 유발한다는
내용의 논문이 발표된 바 있어 최근에는 신경과 의료진과 협진하여 심방세동 환자에서 일상적으로(routinely)
수면 무호흡증 검사를 진행하고 있다. 검사를 통해 수면 무호흡증이 확인되는 경우 지속적
양압호흡기(continuous positive airway pressure, CPAP)를 사용하여 함께
치료를 진행하고 있는데, 이러한 내용이 가이드라인 내 통합적 관리 지침 파트에 포함되어 있다.
2) 2018 EHRA practical
guide
심방세동 환자의 항응고 요법에
대해 의료진 중심으로 잘 정리된 가이드라인 중 하나가 바로 2018 EHRA (European Heart Rhythm Association) 가이드라인이다. 이 가이드라인에서도 기존 가이드라인과 마찬가지로 비판막성 심방세동(nonvalvular
atrial fibrillation, NVAF) 환자의 뇌졸중 예방에 있어 warfarin에
우선하여 4가지 NOAC을 우선적으로 추천하고 있다.
Edoxaban in NVAF patients
1) ENGAGE
AF-TIMI 48 study
Edoxaban은 3상 임상연구인 ENGAGE AF-TIMI 48 (Effective
Anticoagulation With Factor Xa Next Generation in Atrial
Fibrillation–Thrombolysis in Myocardial Infarction Study 48) 연구를 통해 NVAF 환자에서 warfarin 대비 edoxaban이 뇌졸중/전신색전증,
허혈성 뇌졸중, 출혈성 뇌졸중의 위험을 감소시키는 데 월등한 효과가 있음을 입증하였다. 또한 안전성 평가변수인 주요 출혈의 발생에 대해서도 warfarin 대비
edoxaban의 위험 감소 효과가 확인되었다.
ENGAGE AF-TIMI 48
연구는 심방세동 환자 21,105명을 대상으로 진행된 대규모 3상 임상연구로, 저용량(30/15
mg, n=7,034) 또는 고용량(60/30 mg, n=7,035) edoxaban군과 warfarin군(n=7,036)에 환자를 무작위 배정하여 2.8년(중앙값) 동안
추적관찰하였다.
연구 결과에 의하면 허혈성 뇌졸중의 연간 발생률은 warfarin군에서 1.25%/year, edoxaban 60/30 mg군에서
1.25%/year (HR [hazard ratio] 1.00; 95% CI [confidence
interval] 0.83-1.19; P=0.97)로 유의한
차이를 보이지 않았고, 출혈성 뇌졸중의 연간 발생률은 warfarin군에서
0.47%/year, edoxaban 60/30 mg군에서 0.26%/year로
46%의 상대위험도 감소를 나타냈다. 뇌졸중/전신색전증의 연간 발생률은 warfarin군에서 1.50%/year, edoxaban 60/30 mg군에서 1.18%/year
(HR 0.79; 97.5% CI 0.63-0.99)로 21%의 상대위험도 감소를 보여
비열등성이 확인되었다.
주요 출혈 사건의 연간 발생률에 대해서는 warfarin군에서 3.43%/year, edoxaban 60/30 mg군에서 2.75%/year로 warfarin 대비 20% 감소하였다(Figure 1). 심혈관계 원인에 의한 사망의 연간 발생률 역시 warfarin군에서 3.17%/year, edoxaban 60/30 mg군에서 2.74%/year로 warfarin 대비 유의한 상대위험도 감소를 보였다(P=0.013).
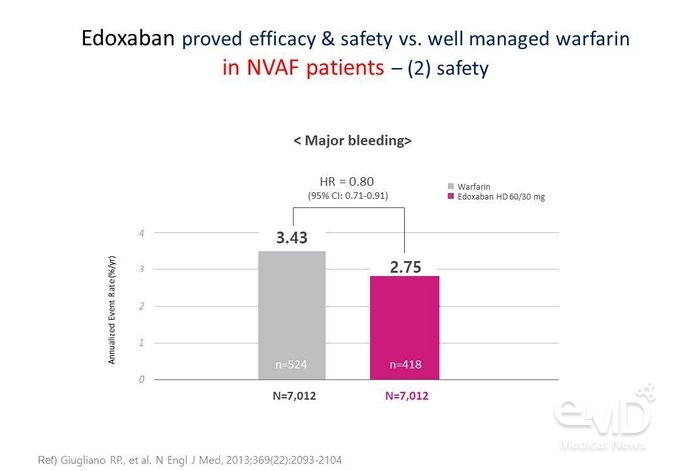
Figure 1. NVAF 환자에서 warfarin 대비 edoxaban의 주요 출혈 위험 감소 효과
한 가지 짚고 넘어가야 하는 부분이 바로 NVAF 환자에서 edoxaban의 유효성과 안전성을 입증했다는 것인데, NVAF의 정의 자체는 판막에 문제가 없는 심방세동으로, 이 환자에 있어서만 현재 항응고제를 NOAC으로 대체할 수 있다고 되어 있다. 판막에 문제가 있어 발생한 심방세동의 경우에는 가이드라인에서 항응고 요법으로서 warfarin만 사용하도록 되어 있다. 하지만 NOAC 사용 경험을 통해 알 수 있듯이 효과 면에서는 warfarin과 NOAC이 유사하나, 출혈 사건의 발생 위험은 warfarin 대비 NOAC에서 확실히 낮기 때문에 판막성 심방세동 환자에 있어서도 NOAC을 사용할 수 있을 것이라는 기대심리가 있고, 이를 바탕으로 최근에 전향적 무작위 배정 임상연구가 진행되고 있는 것으로 알고 있다. 기존 가이드라인에서는 NVAF 환자의 경우 NOAC의 사용이 class I에 해당하는 권고사항으로 명시되어 있고, 판막성 심방세동에서 판막에 문제가 있는 경우에는 대동맥 판막이 포함되지 않으며 방실 판막에 문제가 있거나 수술을 통해 기계판막을 삽입한 경우로 정의되어 있다. 대동맥 판막이나 다른 판막에 문제가 있는 경우는 판막성 심방세동이라 하지 않으며, 기존처럼 NOAC을 처방해도 무방하다. 안전성 측면에서도 warfarin 대비 출혈 위험이 감소하는 것으로 확인되고 있다.
2) NOACs
in East Asian patients
아시아 심방세동 환자의 경우 서양 환자 대비 체중이 적게 나가는 등의 특징이 있다. 국외 심방세동 가이드라인에서 제시하는 NOAC의 용량을 아시아 환자에서
그대로 적용하는 것이 적절한가에 대한 의문이 많이 들며, 이러한 의문의 해소를 위해 최근 다양한 시판
후 조사 데이터가 발표되고 있다. 이러한 시판 후 조사 데이터는 일본에서 주로 발표되고 있고, 그 다음이 대만이다. 대만의 경우 하나의 섬으로 이루어진 국가이다
보니 코호트가 잘 구성되어 있어 일본과 대만의 데이터가 주로 인용되고 있다. 최근에는 우리나라 대규모
병원에서의 빅데이터 활용이 가능해지면서 전 국민 대상 데이터가 발표되고 있다. 현재 아시아 데이터로서
한국, 일본, 대만의 데이터가 발표되고 있다.
아시아 환자, 특히 극동 아시아인 일본, 대만, 한국 환자를 대상으로 한 데이터를 종합해보면 edoxaban 뿐만 아니라 4가지 NOAC
모두 warfarin 대비 뇌졸중 예방 효과가 우수하고 출혈 발생 위험도 낮은 것으로 확인된다. 아시아 환자의 경우 체중이 적게 나가면서 뇌졸중이 많이 발생하는 것으로 알려져 있는데, NOAC 치료 시 임상적 이득을 많이 얻는 것으로 확인되고 있다. 즉, 뇌졸중 예방을 위해 NOAC을 사용함으로써 얻는 이득이 서양 환자
대비 아시아 환자에서 더 높다는 것이다. 또 서양 환자에서 warfarin을
사용하면서 INR (international normalized ratio)이 잘 조절되는 반면, 아시아 환자에서는 warfarin을 사용하더라도 INR이 잘 조절되지 않는 경우가 많은데, 환경적 요인도 있겠으나 이러한
환경에 노출되어 있는 아시아 환자에서 warfarin 대신 NOAC을
사용함으로써 뇌졸중 예방 효과를 더 크게 얻는다는 의견도 제시되고 있다. 아시아 환자라 하더라도 NOAC의 유효성과 안전성이 서양 환자와 크게 다르지 않다는 것을 여러 가지 데이터에서 보여주고 있다.
Warfarin과 4가지 NOAC의 유효성과 안전성을
4분법으로 나타내보면, x축을 뇌졸중 및 전신색전증에 대한 위험, y축을 주요 출혈에 대한 위험으로 나타냈을 때 dabigatran
150 mg BID (twice daily), edoxaban 60 mg QD (once daily), apixaban 5 mg BID 투여는
warfarin 대비 주요 출혈 및 뇌졸중과 전신색전증의 발생 위험이 낮은 반면, 임상에서도 체감할 수 있듯이 rivaroxaban 20 mg QD 투여는
통계적으로 유의하지는 않지만 warfarin 대비 주요 출혈의 발생 위험이 높은 것으로 확인되었다(Figure 2).
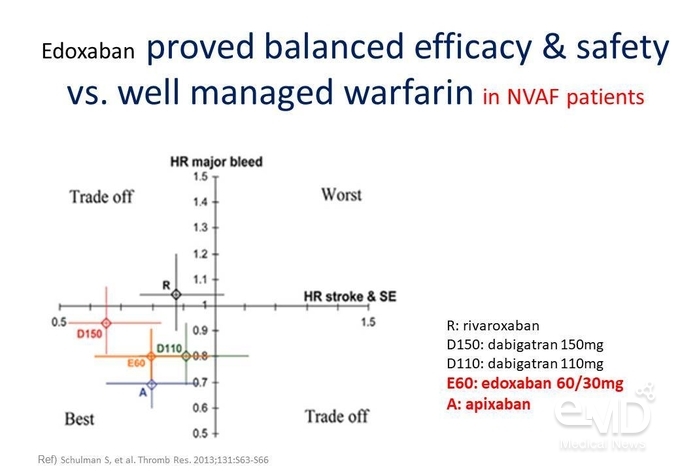
Figure 2. Warfarin 대비 4가지 NOAC의 뇌졸중 및 전신색전증, 주요 출혈에 대한 위험 비교
최근 발표되고 있는 일본, 대만에서의 빅데이터 분석 결과를 살펴보면 rivaroxaban 20 mg
QD 투여의 경우 아시아 환자에서는 출혈 위험이 증가하기 때문에 rivaroxaban 15 mg
QD를 표준용량으로 사용해야 한다는 이슈가 있고, 일본의 경우에는 가이드라인에서 rivaroxaban 15 mg QD를 표준용량으로 사용하도록 권고하고 있으며,
감량할 경우 10 mg QD를 사용하도록 하고 있다. 최근
대한부정맥학회 가이드라인에서도 rivaroxaban의 표준용량을 20
mg QD로 할 것인지, 15 mg QD로 할 것인지에 대한 논의가 있었는데, 아직까지는 기존 가이드라인대로 한국 환자에서 rivaroxaban 20 mg
QD를 표준용량으로 제시하였다. Rivaroxaban을 포함하여 전반적으로 NOAC이 유효성이나 안전성 측면에서 warfarin 대비 좋은 결과를
보여주고 있음은 분명하다.
3) Efficacy
and safety of edoxaban in NVAF patients
over CHADS2 score 2
각 임상연구에서 CHADS2 score 2점 이상의 고위험 환자군을 대상으로
분석한 결과, edoxaban은 뇌졸중/전신색전증에 대한
위험이 다른 NOAC과 유사하였으며, rivaroxaban이나
dabigatran과 비교하였을 때 주요 출혈 발생에 대한 위험이 낮았다(Figure 3).
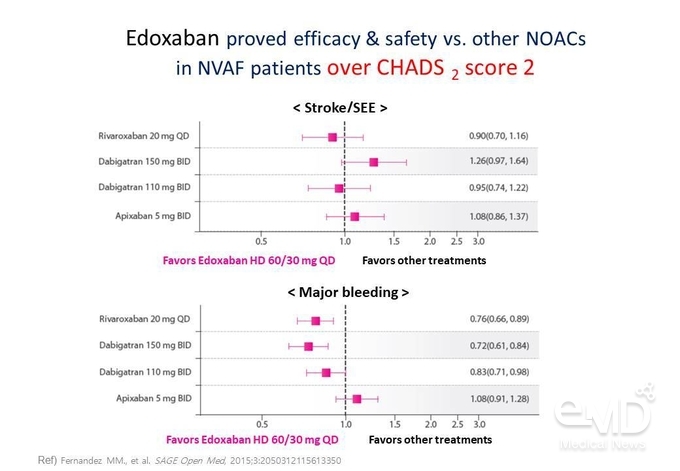
Figure 3. 3가지 NOAC 대비 edoxaban의 뇌졸중/전신색전증 및 주요 출혈에 대한 위험비
4) Summary
미국 가이드라인이나 유럽 가이드라인에서 최근에 특별히 달라진 내용은 없다. CHA2DS2-VASc
score 2점 이상인 환자에서 항응고 요법으로 치료하되 warfarin보다
NOAC을 사용하는 것이 class I으로 권고되고 있으며, CHA2DS2-VASc score가 0점인
경우에는 항응고제를 사용하지 않아도 되지만 1점인 경우에는 미국 가이드라인에서는 aspirin과 같은 항혈소판제의 사용을 권고하는 반면, 유럽 가이드라인에서는
항응고 요법의 사용을 권고하고 있다. 한국의 경우 CHA2DS2-VASc
score가 1점일 때는 상황에 맞춰서 진료하되 2점
이상인 경우에는 항응고 요법으로 치료하도록 권고하고 있다. 보험급여 기준은 CHA2DS2-VASc score 2점으로 되어 있어 학회 차원에서 CHA2DS2-VASc score 1점부터 보험급여가 가능하도록 노력하고
있으나 쉽지 않은 상황이다.
Edoxaban in special
situations
심방세동 환자에서 항응고 요법을 진행하고자 할 때 고려해야 하는 중요한 요소에는 나이, 체중, 신기능이 있다.
1) Renal insufficiency
▶ Use of NOACs in renal insufficiency
심방세동 환자에서 신기능을 고려해야 하는 것은 대부분의 xaban 계열 약물이나 NOAC이 신장을 통해 배설되기 때문이다. 대부분 CrCl (creatinine clearance) 50 mL/min을
기준으로 용량을 감량하도록 권고하고 있다.
Dabigatran의 경우 신장을 통한 배출률이
80%로 높기 때문에 CrCl 50 mL/min 미만인 환자에서는
110 mg BID로 감량하도록 되어 있고 CrCl 30 mL/min
이하인 경우에는 사용이 권고되지 않는다. Xaban 계열 약물의 경우 신장을 통한 배출률이
50% 이하이기 때문에 신기능에 의한 영향이 매우 크지는 않으며,
CrCl 50 mL/min을 기준으로 용량을 감량하도록 권고되고 있다. Xaban 계열
약물의 경우 직접적 트롬빈 억제제 대비 조금 더 사용이 자유로운 편인데, 가이드라인에서 권고하고 있지는
않지만 최근 rivaroxaban의 경우 CrCl 15 mL/min 이하이더라도 15 mg을 투여할 수 있는 것으로 label이 변경되었다. Apixaban의 경우 미국에서 투석 환자에 대해서도 5 mg BID로
사용할 수 있도록 label에 제시되어 있다. Rivaroxaban의
경우에도 투석 환자에 20 mg을 사용할 수 있다는 전문가 합의가 이루어져 있다. 투석 환자에서 감량하지 않는지에 대한 의문이 제시되고 있는데, 투석할
때 약물이 배출되거나 희석되기 때문에 표준용량을 사용하도록 권고하고 있다. Rivaroxaban이나
apixaban의 경우 신기능이 많이 감소되어 있는 경우에도 감량용량을 사용하여 치료를 유지할 수 있다는
것이 최근에 변화한 부분이다.
보통 추적관찰할 때 eGFR (estimated glomerular filtration rate)을 10으로 나눠서 수치에 맞춰 CrCl을 추적관찰하도록 권장하고 있다. 예를 들어 eGFR이 60 mL/min/1.73
m2인 경우 10으로 나눈 6을
기준으로 6개월에 한 번 실험실 검사 결과를 추적관찰하도록 권장한다.
나이가 든 환자의 경우 보통 eGFR이 50-60
mL/min/1.73 m2이기 때문에 연 2회 정도 추적관찰하여 신기능이
감소되면 감량하여 치료를 진행하도록 권고하고 있다.
▶
ENGAGE AF-TIMI 48 pre-specified
analysis according to renal function
ENGAGE AF-TIMI 48 연구에 참여한 환자 중 신기능에 따라 warfarin
대비 edoxaban의 유효성과 안전성에 대해 분석한 결과를 살펴보면, CrCl >50 mL/min인 환자에서 주요 출혈의 연간 발생률이 edoxaban
60/30 mg군에서 2.5%/year, warfarin군에서 3.1%/year로 edoxaban 60/30 mg군에서 warfarin 대비 발생 위험이 낮았고(HR 0.82; 95% CI
0.71-0.95), CrCl 30-50 mL/min인 환자에서도 edoxaban 60/30 mg
QD군에서 4.0%/year, warfarin군에서 5.3%/year로
warfarin 대비 주요 출혈에 대한 안전성을 확인할 수 있었다.
▶ Safety outcomes in patients with renal
dysfunction
CrCl 25-49
mL/min으로
신기능 저하를 동반한 환자에서 가이드라인 권고대로 감량하여 사용할 경우 edoxaban은 apixaban과 유사한 주요 출혈 발생 위험을 나타냈고, rivaroxaban이나
dabigatran에 비해서는 주요 출혈 발생 위험이 낮은 것으로 나타났다(Figure 4).
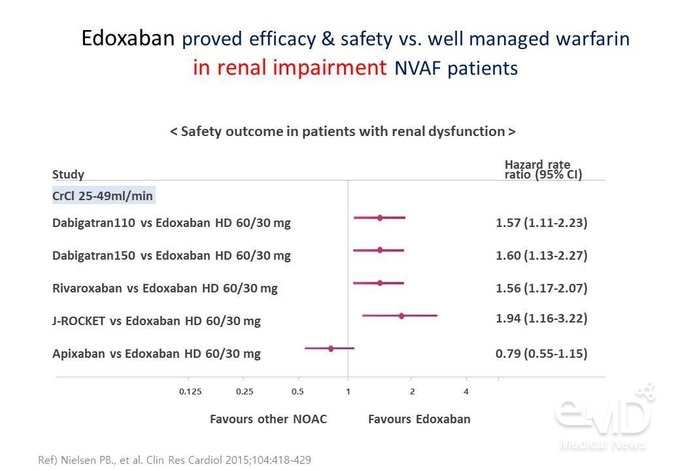
Figure 4. 신기능 저하 환자에서 edoxaban과 다른 3가지 NOAC의
안전성 비교
▶ Use of NOACs in patients with super normal renal function
CrCl >95
mL/min인 super normal 신기능 환자에서는 xaban 계열 약물의 배출률이
높아 뇌졸중 발생 위험이 증가한다는 문제가 제기된 바 있다. 이에 따라 edoxaban의 경우 CrCl >95 mL/min인 환자에서
사용 시 주의가 필요하다는 권고사항이 제시되었는데, 이러한 문제는 edoxaban에만
국한되는 것이 아니라 rivaroxaban과 apixaban과
같은 xaban 계열의 약물에서도 관찰되는 것으로 확인되었다.
CrCl ≥80 mL/min, 50-<80 mL/min, 30-<50 mL/min인 환자군에서는 warfarin 대비 rivaroxaban의 뇌졸중/전신색전증에 대한 발생 위험이 감소하였으나, CrCl ≥95 mL/min인 환자군에서는 warfarin 대비 rivaroxaban의 뇌졸중/전신색전증에 대한 발생 위험이 증가한
것으로 확인되었다(Warfarin 0.86/100 patient-years vs. Rivaroxaban
1.28/100 patient-years; HR 1.47; 95% CI 0.81-2.68; Pint=0.033). 높은 CrCl에 의해 신장
배출이 증가하면서 약물의 효능이 감소하는 것으로 추측된다.
Apixaban에 대해서도 유사한 경향성이
확인되는데, ARISTOTLE (Apixaban for
Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation) 연구에서 CrCl decile에 따라 허혈성 뇌졸중의 연간 발생률을 비교한 결과,
CrCl 80 mL/min 이상인 환자의 경우 허혈성 뇌졸중 발생 위험이 warfarin군
대비 apixaban군에서 증가하는 경향을 보였다(HR 1.35).
따라서 CrCl 100 mL/min 이상인 super normal 신기능 환자에서는
표준용량의 xaban 계열 약물을 사용하더라도 주의가 필요하며, 뇌졸중
고위험군 환자에서는 다른 약물을 고려할 수 있겠다. 반면, 신기능이
저하된 환자에서는 신장 배출률을 고려하여 dabigatran과 같은 약물 사용에 주의할 필요가 있다.
2) Elderly
신기능 외 고려해야 할 또 한가지 요소는 바로 나이이다. 보통 고령은 75세 또는 80세
이상을 기준으로 하며, 가이드라인에서도 해당 나이를 기준으로 고령 환자에서의 약물 치료에 대해 정리하고
있다.
고령 환자이기 때문에 NOAC에 의한 출혈 위험이 더 높지 않겠나 하는 우려가 있었지만, 대부분의
데이터에서 고령 환자에 NOAC을 사용했을 때 warfarin 대비
출혈을 포함한 안전성 문제가 증가하지 않으며, 더 우월한 효과를 나타내 75세 이상의 고령 환자에서도 안전하게 사용할 수 있다고 권고하고 있다.
▶ ENGAGE AF-TIMI 48 pre-specified analysis according
to age
고령 NVAF 환자에서 warfarin과 edoxaban의 유효성과 안전성을 비교하기 위해
ENGAGE AF-TIMI 48 연구에 참여한 환자를 대상으로 분석을 진행하였다.
환자군을 65세 미만(n=5,497), 65-74세(n=7,134), 75세 이상(n=8,474)으로 나누어 분석한 결과, 75세 이상 고령 환자군에서 뇌졸중/전신색전증의 연간 발생률은 warfarin군에서 2.3%/year, edoxaban 60/30 mg군에서
1.9%/year로 확인되었고(HR 0.83; 95% CI
0.66-1.04), 주요 출혈의 연간 발생률은 warfarin군에서 4.8%/year, edoxaban 60/30 mg군에서 4.0%/year로
확인되어 75세 이상 고령 환자에서도 warfarin 대비
edoxaban의 뇌졸중/전신색전증 및 주요 출혈의 발생
위험이 증가하거나 감소하는 결과를 나타내지 않았다.
▶ Safety outcomes of 4 NOACs in patients over
75 years old
4가지 NOAC의 주요 3상 임상연구 결과에서 75세 이상 고령 환자를 대상으로 주요 출혈의 발생률을 분석한 결과, 본
연구 결과와 마찬가지로 대동소이하게 warfarin 대비 NOAC의
주요 출혈 사건의 발생 위험이 유사하거나 더 낮은 경향성을 보였다. 따라서 75세 이상의 고령 환자에서 NOAC을 사용했을 때 뇌졸중/전신색전증, 주요 출혈의 발생 위험이 증가하지 않았기 때문에 label에 맞춰 적절하게 감량하여 사용한다면 안전하게 사용 가능하다.
▶ Safety outcomes of edoxaban in patients over
85 years old
85세 이상의 초고령 환자에서
warfarin 대비 edoxaban의 유효성과 안전성을
분석한 결과, 뇌졸중/전신색전증의 연간 발생률은 warfarin군에서 3.5%/year, edoxaban 60/30 mg군에서
2.5%/year로 27%의 위험 감소를 나타냈고(HR 0.73; 95% CI 0.40-1.33), 주요 출혈의 연간 발생률은 warfarin군에서
8.8%/year, edoxaban 60/30 mg군에서 5.0%/year로
42%의 위험 감소를 나타냈다(HR 0.58; 95% CI
0.35-0.94).
3) Low body weight
NOAC의 사용에 있어 고려해야 하는 요소에는 체중이 포함된다. 보통
60 kg을 기준으로 하여 60 kg 미만인 환자에서는 INR을 이용하여 조절하는 warfarin과 달리 표준용량의 NOAC 사용 시 안전성에 대한 우려가 있다.
가이드라인에서는 체중, 나이, creatinine 수치와 같은 기준을 바탕으로 NOAC을 감량하여 사용할 수 있도록 제시하고 있으며, 약물마다 label에서 제시하는 감량 기준에 맞춰 사용하면 안전성이나 유효성 측면에서 손해를 보지 않고 사용할 수 있다.
▶ ENGAGE AF-TIMI 48 analysis in NVAF patients
with low body weight
ENGAGE AF-TIMI
48 연구 데이터에서 체중 60 kg 이하를 기준으로 환자를 나눠 warfarin군(n=701)과 edoxaban 60/30 mg군(n=684)의 뇌졸중/전신색전증, 주요
출혈 발생률을 분석한 결과, 뇌졸중/전신색전증의 연간 발생률은
warfarin군에서 2.55%/year, edoxaban 60/30
mg군에서 2.05%/year로 비열등성을 나타냈고(HR
0.82; 95% CI 0.49-1.35), 주요 출혈의 연간 발생률은 warfarin군에서
4.39%/year, edoxaban 60/30 mg군에서 3.16%/year로
주요 출혈 발생 위험 증가를 나타내지 않았다(HR 0.73; 95% CI 0.49-1.09).
4) Summary
2018 EHRA 가이드라인과 대한부정맥학회
가이드라인을 중심으로 했을 때 심방세동 환자에서 항응고 요법 진행 시 CHA2DS2-VASc
score를 기준으로 항응고 요법 진행 여부를 결정하되 나이, 체중, 신기능을 고려하여 약물을 선택하고 용량을 결정하도록 권고하고 있다.
Apixaban의 경우 감량 시 3가지 기준 중 2가지를
충족해야 하고, dabigatran의 경우 나이와 creatinine
수치를 고려해야 한다. Edoxaban의 경우 체중, 병용
약제 등을 감량 기준으로 삼고 있다. 약물에 따라 감량 기준에는 차이가 있지만 label에 제시된 감량 기준에 따라 용량을 조절하게 되면 고령이거나 저체중 환자라 할지라도 유효성이나 안전성
측면에서 손해보지 않고 치료에 따른 이득을 얻을 수 있다.
NOACs
in particular situations
NOAC을 사용할 때 일반적으로
접할 수 있는 일부 특수한 상황에 대해 정리해보고자 한다.
1) After revascularization or acute coronary
syndrome
심방세동 환자의 경우 고혈압이나 당뇨병과 같은 질환을 동반한 경우가 많고 이로
인해 심근경색을 동반하게 되어 관상동맥에 스텐트를 삽입할 수 있다. 최근에는 약물방출스텐트를 삽입하기
때문에 최소 6개월 정도 이중 항혈소판 요법을 사용해야 하는데, 이에
따라 심방세동 환자에서는 이중 항혈소판 요법과 NOAC을 함께 사용하는 3제 요법을 사용하게 되므로 출혈에 대한 문제가 있다.
최근 이와 관련하여 무작위
배정 연구 결과가 많이 발표되고 있고 전문가 합의를 정리한 내용을 살펴보면, 약물방출스텐트를 삽입한
경우 최소 1개월은 3제 요법을 사용하고 초기 임상증상(initial presenting)이 심근경색이었는지 단순흉통이었는지 등의 위험인자를 고려하여 1개월 이후부터 1년까지는 NOAC과
단일 항혈소판 요법의 2제 요법으로 치료할 것을 권고하고 있다(Figure 5). 현재는
2제 요법으로 전환 시 aspirin 대비 clopidogrel이
선호되고 있고, 데이터 측면에서도 aspirin 대비 clopidogrel의 출혈 문제가 적은 것으로 알려져 있다. 1년까지
2제 요법으로 치료한 후에는 NOAC 단독요법으로 치료하는
것이 권고된다.
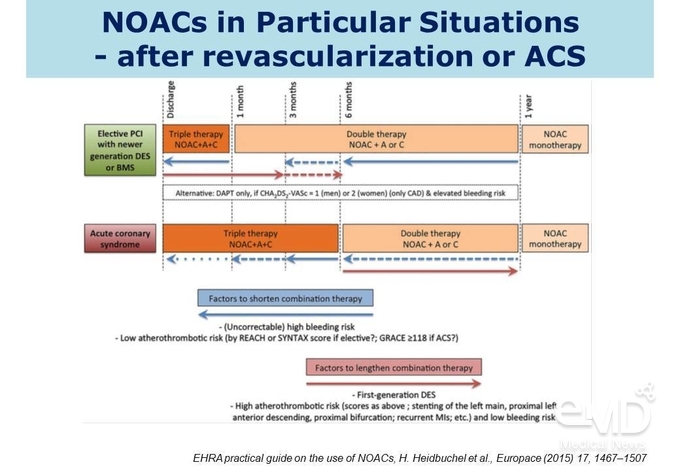
Figure 5. 혈관재형성 또는 급성관상동맥증후군
이후 NOAC의 사용
3제 요법의 사용에 있어 치료
기간을 1개월로 할 것인지, 2개월 또는 3개월로 할 것인지에 대한 이슈로 인해 최근에 많은 무작위 배정 연구가 발표되고 있지만 아직까지 정답은 없는 것으로
생각된다. 또 NOAC을 사용할 때 표준용량을 사용할 것인지, 감량용량을 사용할 것인지에 대한 이슈도 있는데, 4가지 NOAC에 대한 용량 관련 연구 결과가 발표되어 있고 apixaban의
경우 clopidogrel과 사용 시 표준용량을 사용할 것을 권고하고 있으며 dabigatran의 경우에도 표준용량의 사용이 권고된다. 시간이 지나
용량에 대해 정리가 되고 나면 가이드라인에서도 정립이 될 것으로 생각된다.
2) Patients undergoing surgery
항응고 요법을 진행하고 있는
환자에서 수술이 예정되어 있는 경우 약물의 투여를 언제 중단해야 하는지에 대한 이슈가 있다. NOAC의
경우 반감기가 12-24시간 정도이기 때문에 신기능에 큰 문제가 없는 CrCl 50 mL/min 이상인 경우에는 수술 하루 전에만 항응고 요법을 중단하면 수술 진행에 전혀 문제가 없다. 신기능에 문제가 있는 경우에는 안전하게 수술 전 이틀 동안 항응고 요법을 중단하면 큰 문제가 없는 것으로 알려져
있다. 단, dabigatran의 경우 신기능에 대한 영향이
조금 더 크기 때문에 xaban 계열 약물보다는 조금 더 길게 중단 기간을 갖는 것을 권고하고 있다.
3) Interventions
생검이나 내시경 검사의 경우 원칙적으로 출혈 위험이 낮기 때문에 시술 전에 항응고
요법을 중단하지 않는 것이 권고된다. 임플란트와 같은 치아 시술 시 항응고 요법을 중단해야 하는지 문의하는
경우가 많은데, 가이드라인에서는 치아 3개까지는 NOAC을 유지하면서 발치하도록 권고하고 있다. 하지만 치과 의료진
입장에서 NOAC을 유지하면서 발치를 진행하는 것에 어려움을 느끼기 때문에 하루 정도 NOAC 투여를 중단하고 빠르게 발치를 진행한 후 투여를 재개하도록 권하고 있다.
백내장이나 녹내장 수술의
경우에는 혈관이 없는 부위의 수술이기 때문에 항응고 요법을 유지하면서 치료를 진행하도록 가이드라인에서 권고하고 있으나, 출혈 발생 시 문제가 있을 가능성이 있는 환자에 대해서는 하루 정도 중단하고 NOAC의 투여를 재개할 수 있다.
Conclusion
